セラピストの皆さまは利用者にとって有益な制度の高いリハビリを行いたいと考えているはずです。これは、医師の治療の選択ももちろんです。
治療には標準化された治療というものがあり、メジャーな病気はガイドラインが有識者によって作成されていることが少なくありません。
例えばある病気の90%に効く薬Aと80%に効く薬Bがあるとします。ガイドラインでは薬Aをまず使用し、効果を判定したうえで必要であれば薬Bを次の治療として使用します。
ですので、薬Aの効果判定をするまでは薬Bは使用しません。よね?
ですが、これをリハビリに置き換えたらどうなるでしょうか?
リハプランAとBがあるとしてAの効果が出るか否か判定するまでどのくらい待ちますか?
脳卒中の方の歩行獲得を目標にリハビリを行っているとして、どのくらいの頻度で再評価とプランの見直しを行っていますか?
私はおそらく1分に数回~数十回は行っています。
例えば麻痺側下肢の支持性を促すことが現状必要だとしたら、alignmentを見たり筋活動を確認したり、非麻痺側の動かし方からバランスを想像したりして触っている手先を色々と変えています。
力加減や動かす方向、距離など様々なことを調整しながら行っています。
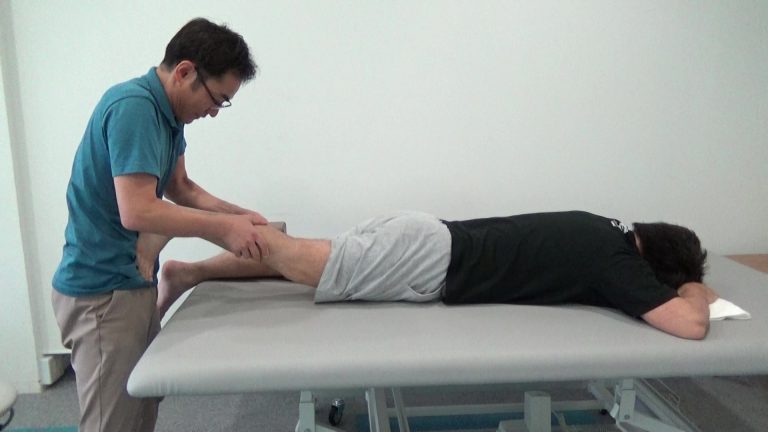
そのためには、ガイドラインにのっている一般的な内容はもちろん、最新の知識や周辺科学の情報に精通している必要があります。
もちろんセラピスト特有の評価、セラピー技術の探求も忘れてはいけません。
ガイドラインのさらに先を目指そう!
テレビでもスーパードクターや神の手を持つ医師などと言われている医師が紹介されることがありますが、彼らはガイドラインに沿ってさらにその上をいく治療を行っていますよね。
名医とは匙(さじ)加減の上手な方だと思います。
まとめ
より効率的なリハビリを行う上で、運動学・解剖学・神経学などの基礎知識は不可欠です。
なぜその部位を触るのか、なぜこのタイミングで声をかけるのかなどセラピストが発する様々なQue(キュー)について考えるべきです。
すべての情報が患者さんにとっては環境要因となって働きかけることになっているからです。
ニューロリハビリの知識については以下の記事にまとめていますので合わせてお読みいただくとさらに理解が深まると思います。


