更新日:2022.04.07
ニューロリハビリで知っておくべき基礎知識
神経疾患のリハビリについての基礎知識とまとめた記事です。
以下の視点からまとめています。
- 神経生理学
- 神経症候学
- 運動学 など
この記事を読むことで、神経疾患のリハビリの知識を深めることができます。

初学者の方は学びの方向づけとして、また経験者の方は情報の確認、補足としてお読みください。
ボバースコンセプトについて
「何をどんな方向へ進めるのか」という意思決定はとても重要なことです。
ボバースコンセプトは現代の神経学、生理学、解剖学、運動学などを背景に人の動きの効率を追求することを中心に構成されています。
コンセプト(概念・理念)が無い、あるいはぶれてしまうと、学ぶ方向性、何のために学んでいるのかなどセラピスト・患者双方にとってとても重要な根幹を失うことになります。
この経験や学問に基づいた実践を「EBP(Evidence Based Practice)」といい、教育や医学の現場での個々人の経験からどのような実践が適切であるかの評価がなされてきているところです。
最新の神経科学を背景に臨床実践を進めてきたボバースコンセプトですが、エビデンスがないという批判もあります。「ボバースコンセプトとエビデンス」については以下にまとめています。
ボバースコンセプトは1940年代から実践されてきた概念ですので、歴史的にも多くの神経科学の変遷とともに発展してきました。
その時々の科学的解釈に合わせてクライアントへのセラピーと共に進化してきたのですが、分析の視点や考え方は変わらず受け継がれています。
特に運動分析や感覚と運動の相互性など今日のリハビリテーションにおいても重要な点が多くあります。
かつてから受け継いできたことを「ボバースコンセプトの大事にしてきたもの」にまとめてあります。
臨床の中でどのようにクライアントの機能改善を図るのかというとどのような手法を用いても良いのですが、クライアントのパフォーマンスを最大限生かせる方法を考えなければなりません。そのため、テクニック(手法)は何を用いても良いということになっているのです。
テクニックありきの臨床では、クライアントがその方法論の対象とならないことも多くあります。逆に対象を選ばないこのコンセプトは対象が広く、個別性までも考慮しているためエビデンスの創出に難渋するのです。
「コンセプトとテクニックについて」まとめましたので興味があればお読み下さい。
ヒトの動きについて
人の動きはとても巧妙かつダイナミックに構成されていてしなやかでかつ無駄の少ない動きを作り出しています。
この動きは骨格筋の収縮によっておこり、その時の課題を最も効率よく実行する”やり方”を神経が作り出しているのです。
このため私たちセラピストは、姿勢のアライメント(身体配列)や動きを評価・分析し問題点を考えるわけです。
そのためには骨格筋の働きや特徴もとらえておく必要があります。
骨格筋は身体各部位を動かす運動器としてだけでなく、伸張された際には筋の長さ、腱への張力を感じ取る感覚器としても機能しています。
特に体幹には筋紡錘を多く含み身体傾検知に貢献する筋群があります。「固有背筋の役割」の記事で詳しくまとめています。
身体の働きについて、かつてより”ベルンシュタイン問題”と呼ばれる問題がありました。
「机の上にあるリンゴを取るための、筋活動や関節角度の組み合わせは無限にあるのになぜ一つのやり方を抽出できるのか?」というものです。
この問題は、その場において最も効率の良い動きを選んでいるという結論が出ています.
「効率良くリハビリを行うためにセラピストが取り組むべきこと」についてのまとめは下の記事になります。
なお、歩行については関わる要素が多いため下の記事にまとめています。
運動が規則面・神経学的側面に分けて書いています。
(この記事「歩行のリハビリを様々な視点から見つめなおす」には多くの情報がありますので、時間をかけてじっくり読むことをお勧めします。)
姿勢制御と運動制御について
姿勢制御と運動制御については膨大な量の研究とデータがあり、ここではすべてを紹介しきれませんが以下の記事に集約して書いています。
姿勢と運動は切り分けられることがなく、運動の背景には姿勢が影のように付きまとうといわれています。
しかし、臨床上私たちがみている患者さんは必ずしもそのようになっていないことがあります。
運動がうまくできないというように見えていても実は姿勢のコントロールができていないことが原因ということも多くあります。
まずは「姿勢と運動」の違いを神経学的な側面とそれぞれの役割から理解しましょう。
姿勢と運動の制御については以下にまとめています。
また、姿勢制御をサポートする他の側面についてもリハビリを行う上で考慮する必要があります。
姿勢制御に影響を与えている感覚入力は外から一方的に入ってくるものではなく、自発的に取り込むのです。
その取り込み方も必要に応じて調整をしているのです。
例えば、ペットボトルのふたを開けるときは指先の摩擦や抵抗を知るために触覚が優位になります。
つまりこの状況(課題)においては視覚情報は触覚情報よりも優位になっていないと考えられる訳です。
「姿勢制御に必要な感覚入力」については下の記事にまとめています。
姿勢制御に影響を与える感覚の中に重力受容器(Graviceptor)というものがあります。
詳細は不明なところが多いのですが下記にまとめています。
「Graviceptor(重力受容器)」についてのまとめ記事は下になります。
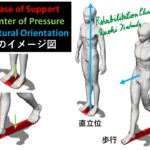
また、姿勢制御を作るために必要な要素の一つに姿勢オリエンテーションがあります。
オリエンテーションは、方向づけという言葉がニュアンスとして近いと思います。
定位や志向性という訳が辞書に載っていますが、定位という言葉は静的なイメージを持ち常に変化しているヒトの姿勢の構成を示すのは十分でないと考えます。また志向性という言葉はベクトルのようなイメージを持たせるので、動かずにじっとしている状況の適切に表現しているとは言いにくいのです。
姿勢安定のためのオリエンテーションについては「Postural Orientation(姿勢オリエンテーション)」についてで詳しく解説しています。
一連の運動を作り出すのに、ターゲットとなる動き(随意運動)がまず目的動作として概念化されます。
その後その動きに必要な姿勢の変化・安定を作り出すために姿勢制御が立位案されるといわれています。
実際に骨格筋に下行性指令として伝わるのは姿勢制御が先となり、ついて運動制御のための収縮指令が伝達されます。これは、1967年のベレンキーの実験で証明されています。「直立位で急速に一側上肢を挙上すると主動作筋である三頭筋前部線維の筋活動に先行して大腿二頭筋、脊柱起立筋の活動が(筋電計により)計測された」というものです。
運動の計画から出力までの一連の流れについては以下の記事「随意運動と姿勢制御の脳内情報処理プロセスを解説」にまとめています。
骨格筋の収縮の調整
人の動きを作り出す骨格筋の活動ですが、中枢神経疾患の患者さんの多くは筋活動の調整に障害を持っています。
これは神経学的にはトーヌス(トーン、筋緊張)の問題として現れます。
特に低緊張では支持性を欠き、痙縮(Spasticity)などの過緊張では運動性を欠くということになります。
緊張の調整がどのように行われているのか、影響する因子はなにか、そして痙縮とはどんな状態なのかを理解することはとても重要なことになります。
筋が収縮し活動することは身体の安定と動きのためにとても重要です。
「筋収縮のメカニズム」については以下の記事が参考になります。
中枢神経系内の運動ニューロンに障害が起こることを上位運動ニューロン症候群と言います。
これにより、運動麻痺がおこり、弛緩性麻痺や痙縮などの病態を作り出すと考えられています。
健常な状態では、動きには力強さだけでなくしなやかさ・巧みさが必要になります。
筋の活動の調整は脊髄前角細胞にあるα運動ニューロンの活動の調整によって起こります。
調整は、末梢からの感覚入力や上位中枢からの下行性指令によって行われます。
中枢神経の障害が起こると、筋活動の量はもちろんのこと、筋活動の質にも問題が生じます。
活動の質というのは筋活動の組み合わせのことで、動きのしなやかさや巧みさといった運動の効率に関わります。
「中枢神経障害による運動の質と量の回復」について下の記事にまとめました。
中枢神経障害が起きた際の筋活動に及ぼす影響については神経学的な要因だけでなく、筋そのものにも変化が起こることが知られています。
例えば、上位中枢からの収縮指令を失った筋は不動の状態になります。筋の長さの変化が少なくなり筋の短縮が起こったり、あるいは持続的に収縮することが少なくなり筋繊維そのものの性質が赤筋繊維から白筋繊維へ変化することが知られています。
「中枢神経障害の筋活動の変化」については下にまとめがあります。
とくに、痙性・痙縮については近年ボトックスなどの治療法が開発されて注目が集まっています。
かつては、変形などに至った症例に対して腱の延長術や脊髄内の手術によって機能を取り戻す試みがなされていました。
今日の「痙縮・痙性(Spasticity)の理解」について以下の記事にまとめています。
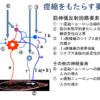
骨格筋の収縮は、サイズの原理に基づいて調整されています。
簡単に書くと、小型の運動ニューロンの発火頻度が徐々に増え、やがて大型の運動ニューロンが動員されます。
筋収縮の減るときは逆の順で徐々に減るというものです。
私たちが動かずにいても、寝ていても筋はある程度の活動を維持しています。
立ち止まっているときも、寝ているときもです。
それは次の可動への準備状態として機能しています。
立ち止まった状態から歩き出すのであれば足を一歩出すためにどちらかの足が素早く支える活動を作り出す、立ち止まった状態から椅子に座るのであれば、下肢の伸筋を遠心性収縮に切り替えて椅子に腰を下ろします。
運動していない状態であっても筋は活動して次に起こる姿勢の変化や運動に備えているのです。
車が停車中にエンジンがアイドリングしているようなイメージに近いと思います。
「筋活動の準備状態」については下の記事にまとめています。
脳卒中のリハビリについて
神経疾患のリハビリは様々な病態の患者を診るわけですが、最も多いと言っても過言ではないのが脳卒中だと思います。
ここでは、片麻痺を呈する脳卒中を想定してリハビリの考え方をまとめています。
「脳卒中のまとめ記事」を下に貼っておきます。

機能獲得に関して回復と代償という言葉を聞いたことがあるでしょうか?
脳内では損傷した神経細胞の代償活動が起こり機能が再獲得するといわれ、これをVicariationといいます。
ところで、歩けないクライアントに車いすの操作を習得させるこれも代償です。これはCompensationと言います。
Vicariation、Compensationはどちらも訳すと代償です。
しかし、機能回復(Recover)を考えるうえで、Vicariationは必須の条件。Compensationはやり過ぎるとその代償がRecoverの妨げになることがあります。
「脳卒中後の回復と代償」については下の記事に詳しくまとめてあります。
どこまで非麻痺側の使用や非麻痺側の使用への依存を認めるかということも重要なことです。
これらを全く認めないことは活動の代償を認めず、ADLの向上にブレーキをかけることになります。
非麻痺側を使わせないということではなく、どのように使うかということが重要です。
麻痺した手を使えるようになりたいのに、反対側の手ですべてのことをやっていたらいつまでたっても回復は望めません。
その理由については使用時間の問題だけでなく、左右の半身の使い分けについて神経学的な観点からのエビデンスがあります。
詳しくは下の記事「非麻痺側の使い方」にまとめてありますが、非麻痺側についてのマネージメントも考える必要がありそうです。
運動麻痺から随意性の回復については、筋収縮と運動の組み合わせの促通が必要と考えています。
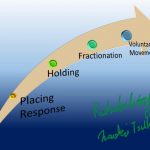
姿勢制御の一部と言われるPlacing Responseは随意運動に必要な条件の一つと考えています。「随意運動の回復とPlacing Responseの関係」については下記にまとめてあります。
セラピーで考えること
セラピーを行う上で、様々な手法がありますが、上記の「感覚ー(姿勢)ー運動」という流れを考えることが重要です。
この一連の流れの内容は環境、個人、課題によって変化するため、画一的なやり方を漫然と続けても解決には至りません。
中枢神経は環境とのやり取りをする器官です。
内部・外部環境の変化に対応する柔軟性を作り出すので、同じ動作・刺激を繰り返すと得られるResponse(応答)も単一になってしまいます。
これをatypical movement(非定形的運動)と言い多様性のない型にはまったような動きをさします。
多様性のある運動・行動を作り出すには、様々な変化に応答できる必要があります。
そこで、セラピストの手を介して方向やタイミングなどを誘導する「ハンドリング」が重要になってきます。

動きやバランス感覚を実生活で使うためにリハビリに取り組むわけですが、なかなか訓練の上で出来ることが生活に反映しないこともあります。
本当に深刻なのは小脳や基底核など運動や手順の記憶をつかさどった部位の障害のある方のリハビリなのです。多くの脳卒中の方はこの機能に問題がないはずなのに、効果がなかなか学習されないという経験があると思います。
セラピーで得られた効果をできるだけ保つためには「学習の仕組みを理解する」ことが必要になります。
そして運動学習とエピソード記憶を定着させるために必要な睡眠についても知っておくべきでしょう。
ノンレム睡眠の時に運動手順の記憶を定着させるという報告があります。
「睡眠の役割と睡眠中の学習定着」については下に詳しくわかりやすくまとめました。
まとめ
神経損傷がどのような症状を引き起こすのか、どういった機序によるものをか知っておくことはリハビリの手掛かりになります。
私は神経症候学を学び症状別・障害部位別の考察を続けてきました。
最後に以下の記事「神経症候学のススメ」をお勧めします。
この記事を書いた人
塚田 直樹
Rehabilitation Plus 代表 理学療法士として20年以上の経験 専門理学療法士・認定理学療法士・ボバースインストラクターとして年間50以上の研修会に登壇している